主 编 李龙坤 第三军医大学西南医院
编 委(按姓氏拼音排序)
杜 鹏 首都医科大学附属北京朝阳医院
鞠彦合 中国康复研究中心附属北京博爱医院
林 涛 四川大学华西医院
肖云翔 北京大学泌尿外科研究所 北京大学第一医院
目 录
前言
一、 概述
二、 诊断
三、 非手术治疗
四、 手术治疗
五、 合并疾病的处理
六、 随访
七、 预防
前 言
女性尿失禁是女性常见病,目前据全球统计,患病率接近50%,严重尿失禁约为7%,其中约一半为压力性尿失禁。我国的患病率与此基本相当。如此庞大的患病人群,对女性生活质量和健康状态构成严重影响。由于社会经济和文化教育等因素,加之女性对排尿异常羞于启齿,导致女性压力性尿失禁长期以来不为医患双方所重视。随着我国国民经济的快速增长及人民生活水平的迅速提高,女性压力性尿失禁所带来的诸多健康和社会问题正逐渐受到重视。因此,有必要对我国压力性尿失禁的诊治进行规范和指导。
一、压力性尿失禁诊治指南的进展
尿失禁是泌尿外科常见病和高发病,一直受到国际尿控学会和各国泌尿外科学会的重视。国际尿控学会(International Continence Society, ICS)先后于1998年,2002年,2004年召开了尿失禁咨询委员会(International Consultation on Incontinence, ICI),最后一届会议于2004年6月26~29日召开,2005年正式出版诊治指南。美国泌尿外科学会(American Urological Association,AUA)和欧洲泌尿外科学会(European Association of Urology,EAU)分别于1997年和2006年发布了尿失禁诊治指南。加拿大,日本等发达国家也都发布了自己的指南,针对各自国家尿失禁的患病及诊治情况做出了规范。
二、制订我国尿失禁诊治指南的目的和意义
我国排尿功能障碍性疾病的诊治和研究工作起步较晚,进步很快。由于各医疗单位对该病认识程度不一,使得压力性尿失禁的就诊率低,而误诊误治时有发生。该类疾病临床症状虽较为简单,但诊断和鉴别诊断仍有一定难度,近年来,该类疾病治疗方法进展较快,很多新技术新药物不断出现,如何正确地诊断该类患者,确定疾病严重程度,选择何种治疗方案,对疗效和侵入性治疗方法如何取得平衡,仍应引起我们重视。本指南的目的在于为泌尿外科医师提供临床诊断和治疗女性压力性尿失禁的指导意见。
三、本指南制订的程序和方法
受中华医学会泌尿外科学分会委托,尿控学组组织邀请了国内几家单位专家编撰并审定了本指南。
本指南小组主要检索了Pubmed和中华医学期刊网近10年的文献,参照公认的循证医学系统Oxford System的论文评判标准进行了标准分级,筛选出英文文献232篇,中文文献5篇。在此基础上,编写组讨论并参考了国际尿控学会尿失禁咨询委员会、美国泌尿外科学会、欧洲泌尿外科学会和加拿大泌尿外科学会尿失禁诊治指南中关于女性压力性尿失禁诊治的部分内容,结合我国情况,写成本指南。
一、 概述
(一) 定义
压力性尿失禁(stress urinary incontinence, SUI)指喷嚏、咳嗽或运动等腹压增高时出现不自主的尿液自尿道外口漏出。
症状表现为咳嗽、喷嚏、大笑等腹压增加时不自主漏尿。体征是在增加腹压时,能观测到尿液不自主地从尿道漏出[1,2]。尿动力学检查表现为充盈性膀胱测压时,在腹压增加而逼尿肌稳定性良好的情况下出现不随意漏尿[1]。
(二)本指南适用范围
仅适用于女性的压力性尿失禁,或伴发膀胱过度活动症、盆腔脏器脱垂及膀胱排空障碍的压力性尿失禁。
小儿尿失禁、神经源性尿失禁、急迫性尿失禁、充盈性尿失禁及各种男性尿失禁等不在本指南之列。
(三)流行病学特点
尿失禁的流行病学调查多采用问卷方式。调查结果显示该病患病率差异较大,可能与采用的尿失禁定义、测量方法、研究人群特征和调查方法等都有关系。女性人群中23%~45%有不同程度的尿失禁,7%左右有明显的尿失禁症状[3-6],其中约50%为压力性尿失禁[4]。
1. 较明确的相关因素
(1)年龄: 随着年龄增长,女性尿失禁患病率逐渐增高,高发年龄为45~55岁。年龄与尿失禁的相关性可能与随着年龄的增长而出现的盆底松弛、雌激素减少和尿道括约肌退行性变等有关。一些老年常见疾病,如慢性肺部疾患、糖尿病等,也可促进尿失禁进展。但老年人压力性尿失禁的发生率趋缓,可能与其生活方式改变有关,如日常活动减少等[4-9]。
(2)生育:生育的次数、初次生育年龄、生产方式、胎儿的大小及妊娠期间尿失禁的发生率均与产后尿失禁的发生有显著相关性,生育的胎次与尿失禁的发生呈正相关性[10,11];初次生育年龄在20~34岁间的女性,其尿失禁的发生与生育的相关度高于其他年龄段[12];生育年龄过大者,尿失禁的发生可能性较大[13];经阴道分娩的女性比剖宫产的女性更易发生尿失禁;行剖宫产的女性比未生育的女性发生尿失禁危险性要大[14];使用助产钳、吸胎器和缩宫素等加速产程的助产技术同样有增加尿失禁的可能性[15];大体重胎儿的母亲发生尿失禁危险性也大[11]。
(3)盆腔脏器脱垂:盆腔脏器脱垂(pelvic organ prolapse,POP)和压力性尿失禁严重影响中老年妇女的健康和生活质量。压力性尿失禁和盆腔脏器脱垂紧密相关,两者常伴随存在。盆腔脏器脱垂患者盆底支持组织平滑肌纤维变细、排列紊乱、结缔组织纤维化和肌纤维萎缩可能与压力性尿失禁的发生有关[16]。
(4)肥胖:肥胖女性发生压力性尿失禁的几率显著增高[9,10,17,18],减肥可降低尿失禁的发生率[19]。
(5)种族和遗传因素:遗传因素与压力性尿失禁有较明确的相关性。压力性尿失禁患者患病率与其直系亲属患病率显著相关[20,21]。白种女性尿失禁的患病率高于黑人[8]。
2. 可能相关的危险因素
(1)雌激素:雌激素下降长期以来被认为与女性压力性尿失禁相关,临床也主张采用雌激素进行治疗。但近期有关资料却对雌激素作用提出质疑,认为雌激素水平变化与压力性尿失禁患病率间无相关性[22]。甚至有学者认为雌激素替代治疗有可能加重尿失禁症状[23]。
(2)子宫切除术:子宫切除术后如发生压力性尿失禁,一般都在术后半年至一年 [24]。手术技巧及手术切除范围可能与尿失禁发生有一定关系[25]。但目前尚无足够的循证医学证据证实子宫切除术与压力性尿失禁的发生有确定的相关性。
(3)吸烟:吸烟与压力性尿失禁发生的相关性尚有争议。有资料显示吸烟者发生尿失禁的比例高于不吸烟者,可能与吸烟引起的慢性咳嗽和胶原纤维合成的减少有关[26,27]。也有资料认为吸烟与尿失禁的发生无关[18,28]。
(4)体力活动:高强度体育锻炼可能诱发或加重尿失禁[29],但尚缺乏足够的循证医学证据。
其他可能的相关因素有便秘、肠道功能紊乱、咖啡因摄入和慢性咳嗽等[9,10,19]。
(四)病理生理机制
1. 膀胱颈及近端尿道下移 正常情况下,在腹压增加引起膀胱压增加的同时,腹压可同时传递至尿道,增加尿道关闭能力,以防止压力性尿失禁的发生。各种原因引起盆底肌肉及结缔组织退变、受损而薄弱,导致膀胱颈及近端尿道下移、尿道松弛、功能性尿道变短时,增高的腹压仅传至膀胱而较少传递至尿道,以致尿道压力不能同步升高,从而引起尿失禁。
2. 尿道粘膜的封闭功能减退 正常尿道粘膜皱襞有密封垫作用,可阻止尿液的渗漏。随着年龄的增长等因素,尿道粘膜萎缩变薄、弹性下降,可导致其封闭功能减退。尿道炎及尿道损伤等原因造成尿道粘膜广泛受损,导致粘膜纤维化,也可使尿道粘膜的封闭功能减退或消失。
3. 尿道固有括约肌功能下降 尿道平滑肌、尿道横纹肌、尿道周围横纹肌功能退变及受损,导致尿道关闭压下降。
4. 支配控尿组织结构的神经系统功能障碍 尿道本身的结构、功能,尿道周围的支撑组织相关的神经功能障碍均可导致尿道关闭功能不全而发生尿失禁。关系最为密切的是膀胱颈近端尿道的解剖位置,尿道固有括约肌功能和盆底肌肉功能[32-38]。但对于具体病例,常难以准确区分是哪种或哪几种因素,时常是数种因素共同作用的结果。
二、 诊断
压力性尿失禁诊断主要依据主观症状和客观检查,并需除外其他疾病。本病的诊断步骤应包括确定诊断(高度推荐)、程度诊断(推荐)、分型诊断(可选)及合并疾病诊断(高度推荐)。
(一)确定诊断
目的:确定有无压力性尿失禁。
主要依据:病史和体格检查[1-6]。
1. 高度推荐
(1)病史
1)全身情况:一般情况、智力、认知和是否发热等。
2)压力性尿失禁症状:大笑、咳嗽、喷嚏或行走等各种程度腹压增加时尿液是否漏出;停止加压动作时尿流是否随即终止。
3)泌尿系其他症状:血尿、排尿困难、尿路刺激症状或下腹或腰部不适等。
4)其他病史:既往病史、月经生育史、生活习惯、活动能力、并发疾病和使用药物等。
(2)体格检查
1)一般状态:生命体征、步态及身体活动能力、精细程度及对事物的认知能力。
2)全身体检:神经系统检查包括下肢肌力、会阴部感觉、肛门括约肌张力及病理征等;腹部检查注意有无尿潴留体征。
3)专科检查:外生殖器有无盆腔脏器膨出及程度[7];外阴部有无长期感染所引起的异味、皮疹;双合诊了解子宫水平、大小和盆底肌收缩力等;肛门指诊检查括约肌肌力及有无直肠膨出。
4)其他特殊检查。
压力诱发试验[8],详见附录一。
2. 推荐
(1)排尿日记:连续记录72小时排尿情况,包括每次排尿时间、尿量、饮水时间、饮水量、伴随症状和尿失禁时间等,见附录二。
(2)国际尿失禁咨询委员会尿失禁问卷表简表(ICI-Q-SF)[9]。见附录三。
ICI-Q-LF表分四个部分,记录尿失禁及其严重程度,对日常生活、性生活和情绪的影响;ICI-Q-SF为ICI-Q-LF简化版本。
(3)其他检查: ①实验室检查:血、尿常规,尿培养和肝、肾功能等一般实验室常规检查;② 尿流率;③剩余尿。
3. 可选
(1)膀胱镜检查:怀疑膀胱内有肿瘤、憩室和膀胱阴道瘘等疾病时,需要作此检查。
(2)侵入性尿动力学检查:①尿道压力描记;②压力-流率测定;③腹压漏尿点压(abdominal leak point pressure, ALPP)测定;④影像尿动力学检查。
(3)膀胱尿道造影
(4)超声、静脉肾盂造影、CT
(二) 程度诊断
目的:为选择治疗方法提供参考。
1. 临床症状(高度推荐)
轻度:一般活动及夜间无尿失禁,腹压增加时偶发尿失禁,不需佩戴尿垫。
中度:腹压增加及起立活动时,有频繁的尿失禁,需要佩戴尿垫生活。
重度:起立活动或卧位体位变化时即有尿失禁,严重地影响患者的生活及社交活动。
2. 国际尿失禁咨询委员会尿失禁问卷表简表(ICI-Q-SF)(推荐)
3. 尿垫试验:推荐1小时尿垫试验[8,10]。
轻度:1 h漏尿≤1 g。
中度:1 g<1 h漏尿<10 g。
重度:10 g≤1 h漏尿<50 g。
极重度:1 h漏尿≥50 g。
(三)分型诊断
分型诊断并非必须,但对于临床表现与体格检查不甚相符,以及经初步治疗疗效不佳患者,建议进行尿失禁分型诊断[11-13]。
1. 解剖型/尿道固有括约肌缺陷(intrinsic sphincter deficiency, ISD)型 影像尿动力学可将压力性尿失禁分为解剖型/ ISD型[12],见附录四。
也有作者采用最大尿道闭合压(maximum urethral closure pressure, MUCP)进行区分,MUCP<20 cmH2O [14]或<30 cmH2O[15]提示ISD型。
2. 腹压漏尿点压(ALPP)结合影像尿动力学分型[15]
Ⅰ 型压力性尿失禁:ALPP≥90 cmH2O
Ⅱ 型压力性尿失禁:ALPP 60~90 cmH2O
Ⅲ 型压力性尿失禁:ALPP ≤60 cmH2O
目前认为,大多数女性压力性尿失禁患者可同时存在盆底支持功能受损和尿道括约肌缺陷,以上分型可能过于简单[16]。此外,确诊ISD的方法尚存争议,MUCP和ALPP的检测有待规范,其临界值也需进一步验证[17,18]。
(四)常见合并疾病诊断
1. 膀胱过度活动症 怀疑合并有膀胱过度活动症者参照OAB诊治指南进行评估,推荐行尿动力学检查。
2. 盆腔脏器脱垂 压力性尿失禁常与盆腔脏器脱垂合并存在,盆腔脏器脱垂诊断主要依靠妇科检查,详见附录五。
3. 排尿困难 对有排尿困难主诉的患者,高度推荐尿流率及剩余尿测定。对尿流率低及有较多剩余尿者,推荐行侵入性尿动力学检查,以确定是否存在逼尿肌收缩受损或膀胱出口梗阻。主要检查方法及指标有:压力-流率测定、影像尿动力学检查、最大逼尿肌收缩压和等容逼尿肌收缩压测定等[19-21]。由于女性膀胱出口梗阻发生机制及病理生理演变在许多方面均有别于男性,而现行膀胱出口梗阻尿动力学评估标准主要来源于男性病例资料,时常不能满足诊断需要。因此,在深入分析尿动力学检测结果的同时,详细的病史、妇科检查、骶髓相关神经系统检查、泌尿腔镜检查及影像学检查亦具有重要的参考价值。
三、 非手术治疗
(一)保守治疗
1. 高度推荐 盆底肌训练
盆底肌训练(pelvic floor muscle training, PFMT)对女性压力性尿失禁的预防和治疗作用已为众多的荟萃(meta)分析和随机对照研究(randomized controlled trials,RCTs)所证实[1-3]。此法方便易行、有效,适用于各种类型的压力性尿失禁。停止训练后疗效的持续时间尚不明确,缺乏长期随机对照研究[4,5]。
目前尚无统一的训练方法,共识是必须要使盆底肌达到相当的训练量才可能有效。可参照如下方法实施:持续收缩盆底肌(提肛运动)2~6秒,松弛休息2~6秒,如此反复10~15次。每天训练3~8次,持续8周以上或更长[1,6]。
盆底肌训练也可采用特殊仪器设备,通过生物反馈实施。与单纯盆底肌训练相比,生物反馈更为直观和易于掌握,疗效与单纯盆底肌训练相当[7],或优于单纯盆底肌训练[8],并有可能维持相对长的有效持续时间[9]。
2. 推荐 减肥
肥胖是女性压力性尿失禁的明确相关因素。减轻体重有助于预防压力性尿失禁的发生。患有压力性尿失禁的肥胖女性,减轻体重5%~10%,尿失禁次数将减少50%以上[10,11]。
3. 可选
(1)戒烟:吸烟与尿失禁相关的证据仍不充分,有证据显示吸烟能增加发生压力性尿失禁的风险[12],但目前却无证据表明戒烟能缓解压力性尿失禁症状。
(2)改变饮食习惯:尚无明确证据表明饮水量,咖啡因,酒精与压力性尿失禁的发生率有明确关系,但改变饮食习惯可有助于治疗压力性尿失禁程度[13-15]。
(3)阴道重锤训练
原理:阴道内放入重物(20g或40 g),为避免重物脱出而加强盆底肌收缩,以训练盆底肌[16]。
疗效:尚有争议,有作者认为可能与盆底肌训练基本相当[17,18]。此类治疗一般依从性较差,对重度尿失禁疗效不佳[19]。
副作用:腹痛、阴道炎和阴道出血等[13]。
(4)电刺激治疗
原理:①电流反复刺激盆底肌肉,增加盆底肌的收缩力[20];②反馈抑制交感神经反射,降低膀胱活动度[21,22]。
疗效:报道差异较大[23-27],尚需大样本、长期随访的随机对照研究。
副作用:阴道感染、出血、会阴部不适及皮疹等,部分患者不易接受[24]。
(5)磁刺激治疗
原理:与电刺激治疗原理基本相似,不同之处在于本治疗是利用外部磁场进行刺激。
疗效:可以有效改善患者的主、客观症状[28,29]。但应用时间较短,仍需大样本随机对照研究。
副作用:尚无有关并发症的报道。
(二)药物治疗
主要作用原理在于增加尿道闭合压,提高尿道关闭功能,目前常用的药物有以下几种:
1. 推荐:选择性α1-肾上腺素受体激动剂
原理:激活尿道平滑肌α1受体以及躯体运动神经元[30,31],增加尿道阻力[32]。
副作用:高血压、心悸、头痛和肢端发冷,严重者可发作脑中风[33-35],
常用药物:米多君、甲氧明。米多君的副反应较甲氧明更小。2000年,美国FDA禁止将去甲麻黄碱用于压力性尿失禁治疗[36]。
疗效:有效[37],尤其合并使用雌激素或盆底肌训练等方法时疗效较好[33]。
2. 可选
(1)丙咪嗪
原理:抑制肾上腺素能神经末梢的去甲肾上腺素和5-羟色胺再吸收,增加尿道平滑肌的收缩力[38];并可以从脊髓水平影响尿道横纹肌的收缩功能[39];抑制膀胱平滑肌收缩,缓解急迫性尿失禁[40]。
用法:50~150 mg/d。
疗效:尽管有数个开放性临床试验显示它可以缓解压力性尿失禁症状以及增加尿道闭合压[41,42],其疗效仍需随机对照临床试验(RCT)研究加以证实。
副作用:口干、视力模糊、便秘、尿潴留和体位性低血压等胆碱能受体阻断症状;镇静、昏迷等组胺受体1阻断症状;心律失常、心肌收缩力减弱;有成瘾性;过量可致死[43]。
目前此类药物有更新型制剂,副作用较小,但中国未上市。
(2)β-肾上腺素受体拮抗剂
原理:阻断尿道β受体;增强去甲肾上腺素对α受体的作用。
疗效:开放队列研究证实有显著疗效,但目前尚无任何相关RCT研究[44,47]。
副作用:体位性低血压;心功能失代偿。
(3)β-肾上腺素受体激动剂
原理:一般认为兴奋β-肾上腺素受体将导致尿道压力减低,但研究表明它可以增加尿道张力[45]。主要机制可能是通过释放神经肌肉接头间的乙酰胆碱来加强尿道横纹肌的收缩能力[46],还可在储尿期抑制膀胱平滑肌收缩[39]。
用法:克仑特罗(Clenbuterol)20 mg, 2次/d,服用1个月。
疗效:一项RCT证实β2-肾上腺素受体激动剂克仑特罗可以有效治疗压力性尿失禁,且效果优于盆底肌肉锻炼[47,48]。但仍需大样本、设计良好的RCT研究。
副作用:房颤、心动过速或头痛。
(4)雌激素
原理:促进尿道粘膜、粘膜下血管丛及结缔组织增生;增加α肾上腺素能受体的数量和敏感性。通过作用于上皮、血管、结缔组织和肌肉4层组织中的雌激素敏感受体来维持尿道的主动张力[49]。
用法:口服或经阴道粘膜外用。
疗效:雌激素曾经广泛应用于压力性尿失禁的治疗,可以缓解尿频尿急症状,但不能减少尿失禁,且有诱发和加重尿失禁的风险[49-51]。
副作用:增加子宫内膜癌、乳腺癌和心血管病的风险。
四、 手术治疗
手术治疗的主要适应证包括:
1.非手术治疗效果不佳或不能坚持,不能耐受,预期效果不佳的患者。
2.中重度压力性尿失禁,严重影响生活质量的患者。
3.生活质量要求较高的患者。
4.伴有盆腔脏器脱垂等盆底功能病变需行盆底重建者,应同时行抗压力性尿失禁手术。
行手术治疗前应注意:①征询患者及家属的意愿,在充分沟通的基础上做出选择;②注意评估膀胱尿道功能,必要时应行尿动力学检查;③根据患者的具体情况选择术式。要考虑手术的疗效、并发症及手术费用,并尽量选择创伤小的术式;④尽量考虑到尿失禁的分类及分型;⑤对特殊病例应相机处理,如多次手术或尿外渗导致的盆腔固定患者,在行抗尿失禁手术前应对膀胱颈和后尿道行充分的松解;对尿道无显著移动的Ⅲ型ISD患者,术式选择首推为经尿道注射,次为人工尿道括约肌及尿道中段吊带[1]。
手术治疗的常见并发症见附录六,推荐程度见附录七,诊治策略图见附录八。
(一)高度推荐
无张力尿道中段吊带术
原理:DeLancey于1994年提出尿道中段吊床理论这一全新假说,认为腹压增加时,伴随腹压增加引起的尿道中段闭合压上升,是控尿的主要机制之一[2]。据此,Ulmsten(1996)等应用无张力经阴道尿道中段吊带术(tension-free vaginal tape, TVT)治疗压力性尿失禁,为压力性尿失禁的治疗带来了全新的革命[3]。
疗效:无张力尿道中段吊带术与其他类似吊带手术的比较显示治愈率无明显区别,短期疗效均在90%以上[4-12]。最大优势在于疗效稳定、损伤小、并发症少。
主要方法:目前我国较常用为TVT和TVT-O,其他还有IVS、TOT等。
1. TVT
疗效:长期随访结果显示其治愈率在80%以上[13-16]。TVT治疗复发性尿失禁时治愈率与原发性尿失禁相似[17,18]。治疗混合性尿失禁的有效率为85%[19]。对固有括约肌缺陷患者有效率达74%[20]。
并发症(发生率见附表):
(1)膀胱穿孔 易发生在初学者或以往施行过手术的患者。术中反复膀胱镜检查是必不可少的步骤。如果术中出现膀胱穿孔,应重新穿刺安装,并保留尿管1~3天;如术后发现,则应取出TVT,留置尿管1周,待二期再安置TVT。
(2)出血 出血及耻骨后血肿并不罕见,多因穿刺过于靠近耻骨后或存在瘢痕组织。当出现耻骨后间隙出血时,可将膀胱充盈2小时,同时在下腹部加压,阴道内填塞子宫纱条,严密观察,多能自行吸收。
(3)排尿困难 多因悬吊过紧所致。另有部分患者可能与术前膀胱逼尿肌收缩力受损/膀胱出口梗阻有关,此类患者进一步行尿动力学检查有所帮助。对术后早期出现的排尿困难,可作间歇性导尿。约1%~2.8%患者术后出现尿潴留而需切断吊带,可在局麻下经阴道松解或切断TVT吊带,术后排尿困难多立刻消失,而吊带所产生的粘连对压力性尿失禁仍有治疗效果。
(4)其他并发症 包括对置入吊带的异物反应或切口延迟愈合、吊带侵蚀入尿道或阴道、肠穿孔和感染等,最严重的是髂血管损伤[21-25]。
2. TVT-O
疗效:近期有效率为84%~90%,与TVT基本相当,但远期疗效仍有待进一步观察[20,26-28]。
并发症:TVT-O和TOT的手术原理与TVT相同,但穿刺路径为经闭孔而非经耻骨后,基本排除了损伤膀胱或髂血管的可能性[1,27-29],但有可能增加阴道损伤的风险[30]。有专家认为:由于穿刺进针方向不同,TVT-O术式安全性高于TOT[31]。少见的严重并发症主要有吊带阴道侵蚀和闭孔血肿、脓肿形成等[1,32,33]。
尿道中段吊带术疗效稳定,并发症较少,高度推荐作为尿失禁初次和再次手术术式,其中TVT-O或TOT因创伤小,住院时间短,并发症少而优势更加明显[34]。
(二)推荐
1. Burch阴道壁悬吊术
原理:经耻骨后将膀胱底、膀胱颈及近端尿道两侧之阴道壁缝合悬吊于Cooper韧带,以上提膀胱颈及近端尿道,从而减少膀胱颈的活动度[35]。还有学者认为该术式对盆底支托组织位置亦有影响 (MRI检查发现肛提肌与膀胱颈距离的缩短程度与手术的成功率显著相关)[36]。
方法:分为开放手术和腹腔镜手术2种术式。
疗效:初次手术时,治愈率在80%以上[25,37,38]。2次手术时治愈率与初次手术基本相同[39-41]。长期随访显示其控尿效果持久[38,42,43]。Burch手术同时行子宫切除时疗效不受影响,亦不增加合并症的发生率[44]。本术式与经皮穿刺悬吊术和原理基本类似,但疗效更为确切[38],主要原因在于:一是缝合于Cooper韧带上,锚定更牢固;二是脂肪组织充分游离后形成更广泛的粘连[45]。
并发症:排尿困难(9%~12.5%,处理方法有间歇导尿,尿道扩张等[40]),逼尿肌过度活动(6.6%~10%),子宫阴道脱垂(22.1%,其中约5%需要进一步重建手术),肠疝等[20]。
腹腔镜与开放Burch比较:
(1)疗效:多项Meta分析显示两者疗效有争议。一些研究随访6~18个月时两组间主观治愈率没有差别[37,46-49],而另一些研究显示腹腔镜Burch手术的疗效要比开放手术差,有效率为64%~89%[50]。
(2)优缺点:腹腔镜比开放手术视野差、缝扎欠牢靠,可能是其疗效差的原因[51]。腹腔镜较之开放手术出血少,损伤小,耐受好,恢复快。但手术操作时间长,技术要求高,费用高。
Burch手术与TVT比较:
(1)疗效:两者都是目前疗效最为稳定的术式,随机对照研究显示控尿率基本相似,多在90%以上,近期TVT治疗压力性尿失禁的临床应用报道显著多于Burch手术。
(2)优缺点:TVT比Burch手术时间和住院时间短,创伤小,恢复快[20,52-54]。TVT手术时间患者疼痛,不适等症状,以及住院时间明显短于腹腔镜Burch手术[55-60]。Burch手术疗效稳定,并发症较少,但创伤较大。
2. 膀胱颈吊带(Sling)术
原理:自膀胱颈及近端尿道下方将膀胱颈向耻骨上方向悬吊并锚定,固定于腹直肌前鞘,以改变膀胱尿道角度,固定膀胱颈和近端尿道,并对尿道产生轻微的压迫作用。吊带材料主要为自身材料,也可为同种移植物,异体或异种移植物以及合成材料。
疗效:较肯定。初次手术平均控尿率82%~85%,Meta分析显示客观尿控率为83%~85%,主观尿控率为82%~84%[61];用于再次手术患者时,成功率64%~100%,平均治愈率86%[1,62]。长期随访10年时与1年时控尿率并无明显不同[63]。可适用于各型压力性尿失禁患者,尤其是Ⅱ型和Ⅲ型压力性尿失禁疗效较好[63-70]。尚无研究比较不同材料的膀胱颈吊带术的疗效差异,自身材料吊带的文献较多。
并发症:
(1)排尿困难:发生率2.2%~16%,大多数患者经留置尿管、尿道扩张后于1周内自行排尿,仍不能缓解者应行吊带松解,约1.5%~7%的患者经上述处理,排尿困难仍持续存在,需行长期自身间歇性导尿[60,71,72]。
(2)逼尿肌过度活动:发生率3%~23%[61,63,73],是否与术前潜在的逼尿肌过度活动或是手术引起的去神经,对膀胱颈的刺激等因素有关尚不清楚。这类患者中常可发现最大尿道闭合压的升高[74]。
(3)其他并发症如出血(3%)、尿路感染(5%)、尿道坏死、尿道阴道瘘和异体移植物感染传染病(如肝炎、HIV)等[62]。
注意事项:与无张力尿道中段吊带术不同,如何调整吊带对尿道的松紧程度,以在获得尿控的同时减少排尿困难的发生,是手术的关键环节。术中在膀胱完全充盈时嘱患者咳嗽有利于判断吊带松紧度[60]。本术式疗效较好,但并发症发生率较高[74]。
(三)可选
1. Marshall-Marchetti-Krantz(MMK)手术 将膀胱底、膀胱颈、尿道及尿道两侧的阴道前壁缝合于耻骨联合骨膜上,以使膀胱颈及近端尿道恢复正常位置,减少膀胱尿道的活动度,恢复膀胱尿道角。该术式可开放完成,也可在腹腔镜下完成[75]。
不足之处:①疗效低于Burch手术及尿道中段吊带术[34,37,76];②并发症多。总的并发症发生率为22%,耻骨骨髓炎的发生率可超过5%[77,78]。
2. 针刺悬吊术 腹壁耻骨上作小切口,以细针紧贴耻骨后穿刺进入阴道,用悬吊线将膀胱颈侧之阴道前壁提起,悬吊固定于腹直肌或耻骨上,以将阴道前壁拉向腹壁,使膀胱颈及近端尿道抬高、固定,纠正膀胱尿道角,减少膀胱颈及近端尿道活动度。手术方式较多,包括Pereyra术,Stamey术等。
主要优点在于操作简单,创伤小,患者耐受好。
不足之处:①远期疗效欠佳:穿刺悬吊术的有效率为43%~86%[3],但远期疗效较差,1年随访主观成功率为74%[79],两年半的资料显示,有效率仅为17%,引起尿失禁再发的主要原因包括尿道活动过度(88%),尿道固有括约肌功能缺陷(ISD,6%),以及逼尿肌过度活动(6%)等[80]。穿刺悬吊术疗效等于或略优于阴道前壁修补术,但要显著低于Burch阴道壁悬吊术[45,77]。②并发症较多:Glazener和Cooper进行的随机或半随机试验的Meta分析显示,围手术期并发症发生率48%[79]。悬吊固定于耻骨的术式还有引起耻骨骨髓炎的风险[81]。③不适宜于伴有膀胱膨出者。
本术式操作简单,损伤小,但短期和远期疗效差,并发症较多,因而应用受限[82]。
3. 注射疗法 在内镜直视下,将填充剂注射于尿道内口粘膜下,使尿道腔变窄、拉长以提高尿道阻力,延长功能性尿道长度,增加尿道内口的闭合,达到控尿目的[83]。与前述治疗方法不同,注射治疗不是通过改变膀胱尿道角度和位置,而主要通过增加尿道封闭能力产生治疗作用。
常用注射材料有硅胶粒(Macroplastique®)、聚四氟乙烯(TeflonTM)和碳包裹的锆珠(Durasphere®)等,其他可用注射材料有鱼肝油酸钠、戊二醛交连的牛胶原(ContigenTM)、自体脂肪或软骨、透明质酸/聚糖酐和肌源性干细胞等。
优点是创伤小,严重并发症发生率低。
不足之处:①疗效有限,近期疗效约30%~50%,远期疗效差。双盲随机对照临床研究证实,注射自体脂肪疗效与安慰剂之间的差异没有显著性[84-92];②有一定并发症,如短期排空障碍、感染、尿潴留、血尿、个别材料可能过敏和颗粒的迁移等,严重并发症为尿道阴道瘘[83]。
因疗效,尤其是远期疗效较差,可选择性用于膀胱颈部移动度较小的Ⅰ型和Ⅲ型压力性尿失禁患者,尤其是伴严重合并症不能耐受麻醉和开放手术者。
4. 人工尿道括约肌 将人工尿道括约肌的袖带置于近端尿道,从而产生对尿道的环行压迫。在女性压力性尿失禁治疗应用报道比较少,主要用于Ⅲ型压力性尿失禁患者[93,94]。盆腔纤维化明显,如多次手术、尿外渗,盆腔放疗的患者不适宜本术式。
优点在于对Ⅲ型压力性尿失禁有确切疗效,并可获得长期控尿。主要不足是费用昂贵,且并发症发生率较高,常见并发症有机械故障,感染,尿道侵蚀,尿潴留,尿失禁复发等,必要时需取出人工尿道括约肌[95-100]。
5. 阴道前壁修补术 是指修补阴道前壁,以增强膀胱底和近端尿道的支托组织,使膀胱和尿道复位,并减少其活动。
主要优点有:①可同时治疗盆腔脏器脱垂和进行阴道重建,对伴有明显阴道膨出的压力性尿失禁患者可资选择;②并发症发生率较低,逼尿肌过度活动发生率小于6%,与阴道壁悬吊术相比住院时间和出血要少,无明显远期排尿障碍[2]。
不足之处:①远期疗效差,近期控尿率约60%~70%[61],5年有效率约37%[43,77],另一中心研究显示10年有效率为38% [101];②容易导致神经损伤,解剖学和组织学研究显示,支配膀胱颈和近端尿道的自主神经(盆神经)紧贴膀胱下血管丛,靠近阴道前外侧壁4点和8点位置进入尿道括约肌。本手术因阴道前壁的广泛分离而可能导致尿道括约肌的去神经[95,102]。
五、 合并疾病的处理
(一)合并膀胱过度活动症
2005年ICI指南建议:对混合性尿失禁患者应首先采取膀胱行为治疗、盆底肌训练和抗胆碱能制剂等相应措施控制急迫性尿失禁症状。待急迫性尿失禁控制满意后,再对压力性尿失禁诊断、尿失禁严重程度,以及对患者生活质量的影响进行重新评判,并据此采取相应处理。2006年中华医学会泌尿外科学分会(CUA)发布的OAB诊治指南观点与此基本相同,即先处理急迫性尿失禁,待稳定后再行压力性尿失禁处理。
(二)合并盆腔脏器脱垂
盆腔脏器脱垂的诊治涉及泌尿、妇产及肛肠。单纯的子宫脱垂或阴道后壁膨出常无排尿症状,而阴道前壁膨出时即可能出现压力性尿失禁症状。在严重的阴道前壁膨出时,因下垂的膀胱尿道与相对固定于耻骨后的尿道形成成角畸形,从而还可产生排尿困难。阴道前壁膨出常与其他盆腔脏器脱垂同时存在,建议的处理原则如下:
1.有压力性尿失禁症状,但盆腔脏器脱垂无需手术治疗者,压力性尿失禁部分可按压力性尿失禁处理,建议向患者说明有进一步手术处理之可能。
2.有压力性尿失禁症状,且盆腔脏器脱垂部分需要手术治疗者,在修补盆腔脏器脱垂的同时,行抗压力性尿失禁手术治疗,治愈率可达85%~95% [2,3]。
3.无尿失禁症状而仅有盆腔脏器脱垂者,治疗尚存在争议。因盆腔脏器脱垂有可能合并隐性压力性尿失禁,脱垂校正后出现尿失禁症状[4],因而许多作者推荐盆腔重建时同时进行抗尿失禁手术以预防术后压力性尿失禁的发生,但采取何种术式预防潜在的压力性尿失禁尚无一致意见[5-7]。
(三)合并逼尿肌收缩力受损
尿流率较低(<10 cmH2O),考虑逼尿肌收缩力受损时,如受损较轻,最大逼尿肌收缩压>15 cmH2O、无明显剩余尿量、平时无明显腹压排尿状态时,可先行保守治疗和药物治疗处理压力性尿失禁,无效时考虑行抗压力性尿失禁手术,但术前应告知自家间歇导尿的可能性。
逼尿肌受损严重,最大逼尿肌收缩压≤15 cmH2O,或有大量剩余尿量或平时为明显腹压排尿,应注意有无其他尿失禁的可能,此类患者不建议抗尿失禁手术,可试用抗尿失禁药物治疗,如出现排尿困难加重应及时停药。
(四) 合并膀胱出口梗阻(bladder outflow obstruction, BOO)
应先解除BOO,待稳定后再评估和处理压力性尿失禁。对于冰冻尿道及尿道狭窄等患者,可同期行解除BOO和尿失禁治疗。如尿道松解,同期行尿道中段悬吊术。
六、 随访
(一)盆底肌肉训练(PFMT)的随访
1.时间 训练后2~6个月内[1]。
2.内容和指标 主要随访PFMT治疗后的疗效,包括主观评价和客观证据。
主观自我评价:推荐使用国际上公认的问卷,如ICI-Q[5]评估尿失禁次数和量;对生活质量的影响。
客观证据:高度推荐使用排尿日记[2]和尿垫试验[3];可选尿动力学检查或盆底肌收缩强度测试[3,4]。
3.疗效判定 完全干燥为治愈;尿失禁减轻为改善;两者合称有效。尿失禁不减轻甚至加重为无效。
(二)药物治疗的随访
1.时间 多为3~6个月[5,6]。
2.内容和指标
(1)主观疗效:使用问卷进行自我评价,指标包括尿失禁次数和量、生活质量评分等[5]。
(2)客观疗效:高度推荐排尿日记、尿垫试验,可选尿动力学检查[8]。
(3)不良反应:如α受体激动剂常见时的血压升高、头痛、睡眠障碍、震颤和心悸[7]、肢端发凉和立毛[8]等副作用;雌激素有可能增加乳腺癌、子宫内膜癌和心血管疾患的危险;Duloxetine有恶心等副作用[5]。
(三)手术治疗的随访
1.时间 推荐术后6周内至少进行1次随访,主要了解近期并发症[9]。6周以后主要了解远期并发症及手术疗效。
2.内容和指标 手术疗效评价与随访:
(1)主观指标:即患者使用问卷进行的自我评价,指标包括尿失禁次数、量和生活质量评分等[5]。
(2)客观指标:高度推荐排尿日记及尿垫试验;可选尿动力学,尤其是无创检查,如尿流率及B超测定剩余尿量。
(3)并发症随访:对压力性尿失禁的术后随访中必须观察和记录近期和远期并发症。
压力性尿失禁术后近期并发症常见有:出血、血肿形成、感染、膀胱尿道损伤、尿生殖道瘘、神经损伤和排空障碍等。
远期并发症有:新发尿急、继发泌尿生殖器官脱垂、耻骨上疼痛、性交痛、尿失禁复发、慢性尿潴留及吊带的侵蚀等[9]。
七、 预防
(一) 普及教育
压力性尿失禁是女性高发病,首先应提高公众意识,增加该病的了解和认识,早期发现,早期处理,将其对患者生活质量的影响降到最低限度。医务人员则应进一步提高对该病的认识,广泛宣传并提高诊治水平。
对于压力性尿失禁患者,还应注意心理辅导,向患者及家属说明本病的发病情况及主要危害,解除其心理压力。
(二)避免危险因素
根据尿失禁的常见危险因素,采取相应的预防措施。对于家族中有尿失禁发生史、肥胖、吸烟、高强度体力运动以及多次生育史者,如出现尿失禁,应评估生活习惯与尿失禁发生的可能相关关系,并据此减少对易感因素的接触机会。
产后及妊娠期间的盆底肌训练(PFMT)[1-5]
意义:产后及妊娠期间行盆底肌训练,可有效降低压力性尿失禁的发生率和严重程度。
时机:妊娠20周起至产后6个月间。
方法:每天进行大于或等于28次盆底肌收缩,训练最好在医生的督促指导下进行。每次包括2~6秒收缩/2~6秒舒张×10~15次。
(三)选择性剖宫产
选择性剖宫产可作为预防尿失禁方法之一,可一定程度上预防和减少压力性尿失禁的发生。但选择性剖宫产时,还应考虑到社会、心理及经济等诸多因素。
附录一
常用压力性尿失禁辅助检查方法:
1.ICS1小时尿垫试验
方法:①病人无排尿;②安放好已经称重的收集装置,试验开始;③15 分钟内喝500 ml无钠液体,然后坐下或躺下;④步行半小时,包括上下一层楼梯;⑤起立和坐下10次;⑥剧烈咳嗽10次;⑦原地跑1分钟;⑧弯腰拾小物体5次;⑨流动水中洗手1分钟;⑩1小时终末去除收集装置并称重。
结果判断:①尿垫增重﹥1 g为阳性;②尿垫增重﹥2 g时注意有无称重误差、出汗和阴道分泌物;③尿垫增重﹤1 g提示基本干燥或实验误差。
2.压力诱发试验
患者仰卧,双腿屈曲外展,观察尿道口,咳嗽或用力增加腹压同时尿液漏出,腹压消失后漏尿也同时消失则为阳性。阴性者站立位再行检查。检查时应同时询问漏尿时或之前是否有尿急和排尿感,若有则可能为急迫性尿失禁或合并有急迫性尿失禁。
3.膀胱颈抬举试验
患者截石位,先行压力诱发试验,若为阳性,则将中指及食指阴道插入患者阴道,分别放在膀胱颈水平尿道两侧的阴道壁上,嘱患者咳嗽或Valsalva动作增加腹压,有尿液漏出时用手指向头腹侧抬举膀胱颈,如漏尿停止,则为阳性。
提示:压力性尿失禁的发病机制与膀胱颈和近端尿道明显下移有关。
注意:试验时不要压迫尿道,否则会出现假阳性。
4.棉签试验
截石位,消毒后于尿道插入无菌棉签,棉签前端应插过膀胱颈。无应力状态下和应力状态下棉签活动的角度超过30°则提示膀胱颈过度活动。
附录二
姓名: 日期:
附录三
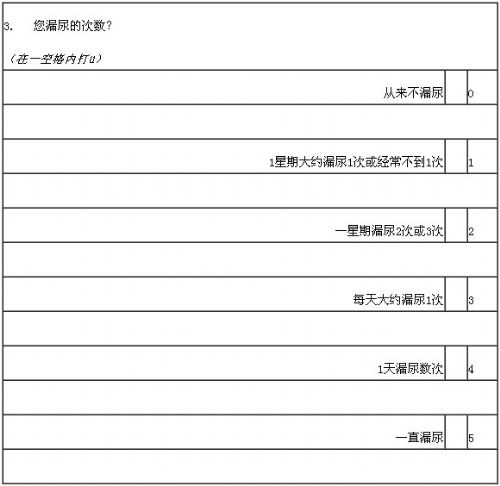
国际尿失禁咨询委员会尿失禁问卷表简表(ICI-Q-SF)
许多患者时常漏尿,该表将用于调查尿失禁的发生率和尿失禁对患者的影响程度。仔细回想你近4周来的症状,尽可能回来一下问题。
非常感谢您回答以上的问题!
附录四
常用压力性尿失禁的分型方法
0型(type 0)压力性尿失禁:典型压力性尿失禁病史,但临床和尿动力学检查未能显示压力性尿失禁,影像尿动力学示膀胱颈近端尿道位于耻骨联合下缘上方,应力状态下膀胱颈近端尿道开放并有所下降。
Ⅰ型:在应力状态下出现漏尿,膀胱底部下移 <2 cm。
Ⅱ型:在应力状态下出现漏尿,膀胱底部下移 >2 cm。
ⅡA型:膀胱底部下移在应力状态下出现者。
ⅡB型:膀胱底部下移在静息状态下就出现者。
Ⅲ型:在静息期膀胱充满时,膀胱颈和近段尿道就已经处于开放状态,可伴有或不伴有下移。
Ⅱ型GSI与尿道过度移动有明显的关系。Ⅰ型和Ⅲ型GSI意味着不同程度的ISD。












 2020
2020